医療・介護業界に迫る「2025年問題」が及ぼす影響と、今考えておくべきこととは
公開:2020年07月09日
超高齢社会が進むにつれて耳にする機会が増えてきた「2025年問題」というキーワード。労働力不足や税金の問題など、高齢化社会による問題が表面化されている今、高齢者の割合が更に高まることで、医療や介護においても今以上に大きな影響が出ると想定されています。
2025年を迎えるまでに5年を切りました。医療や介護従事者にとって、2025年問題は今後の医院・施設運営に大きく関わってくる問題です。このコラムでは2025年問題が医療・介護業界に及ぼす影響と今考えておくべきことについて詳しくご紹介していきます。
2025年問題とは

まずは、2025年問題についておさらいしましょう。2025年問題とは、戦後の第一次ベビーブーム(1947~1949年)に生まれたいわゆる「団塊の世代」が75歳を迎える2025年に、日本がさらなる「超高齢社会」に突入することで起きるとされている問題の総称を指します。現時点でも少子高齢化が深刻化する日本において、あと数年後に迫る2025年問題は医療や介護などの社会保障を揺るがしかねない、我々の生活にも直結する問題といえます。
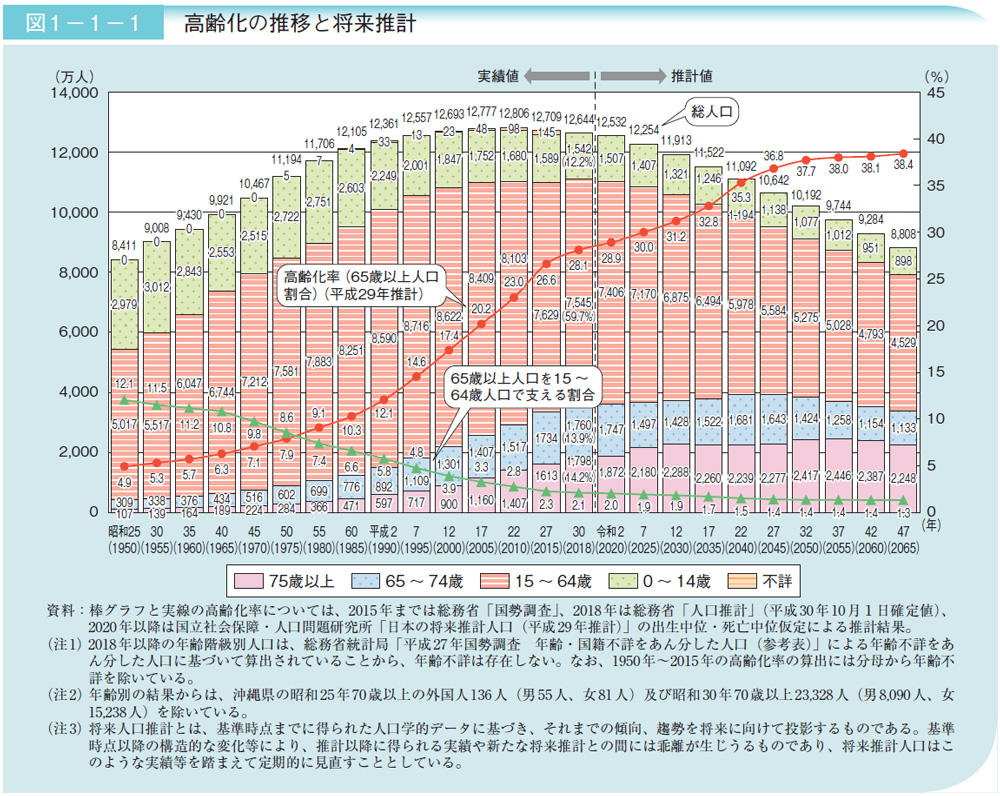
内閣府が公表している「令和元年版高齢社会白書」を見てみましょう。以下の図は、高齢化の推移と将来推計を示したグラフです。2025年には75歳以上の後期高齢者人口が、2,180万人になると予測されています。これに、65~74歳の前期高齢者人口1,497万人を足すと3,600万人以上となり、日本の総人口1億2,254万人の約30%がいわゆる「高齢者」となる計算です。また、65歳以上の高齢者を生産年齢と言われる15~64歳の人口が支える割合は、2.0人、つまり現役世代2人で1人の高齢者を支えることになると見込まれているのです。
2025年問題によって生じる問題の中で、最も深刻と言われているのが「労働力不足」です。日本では1970年に高齢化率が7.0%を超えた時点から「高齢化社会」に突入しており、その後2007年には高齢化率が21%を超え「超高齢社会」を迎え、現在では高齢化率は28%を超えています。高齢者が急増していく一方、若い世代の人口や出生率は減少を続けており、労働資源不足は今後さらに深刻なものになると予測されています。
労働資源が不足すると、社会保障費のバランス崩壊が起こる可能性も高まります。社会保障が現行の制度のまま進むと、受給する高齢者数・受給額と現役世代が負担する社会保険料とのバランスが崩れてしまうことは明らかです。また、社会保障費だけでなく、2025年問題は年金についても暗い影を落としています。現在でも受給金額の減少や支給年齢引き上げなどの対策が進められていますが、2025年にはその傾向がより顕著になり、実質的に制度が破綻するという懸念を多くの専門家が指摘しています。
2025年問題が医療・介護業界に与える影響
2025年問題は、医療・介護業界にも多大な影響を与えるとされています。
元気な高齢者が増えているとはいうものの、高齢になればなるほど免疫力は低下します。高齢者が増えるということは、人口全体で見たときの疾患リスクが高まるとも言い替えることができます。つまり、超高齢社会が進むにつれて、医療・介護の需要は必然と高まっていくのです。
しかし、少子高齢化によって労働力の減少はこの先ますます進んでいきます。医療・介護業界も例外ではなく、将来的に医師や看護師、介護従事者が減っていくことは避けられません。つまり、社会保険と同じく、需要と供給のバランスが崩壊してしまう可能性があるのです。このバランスをどう保っていくかが、医療・介護業界が解決していかなければならない大きな課題の1つです。
もうひとつ、2025年問題によって医療業界が直面するとされているのが、医療費の問題です。高齢者の増加によって患者の数が増えれば、医療費の増加も避けられません。現在、高齢者の医療費自己負担額は原則として1割に設定されており、残りは社会保障費によって補われています。社会保障費の財源は、我々が支払っている税金です。つまり、医療費は今後も増える一方であるのに対し、労働人口が減り徴収できる税金が減ってしまえば、必然的に社会保障費を確保することが難しくなってくるはずです。今後、限られた財源の中で質の高い医療を提供するためにも、診療報酬の見直しなどが図られることでしょう。国の方針に合わせて、病院や診療所の経営方針や取組などを見直していくことも必要となると考えられます。また、医療だけでなく介護についても、同様の問題があります。高齢者が増えればそれだけ介護サービス利用者が増えるのは間違いなく、介護保険制度に必要な介護費用財源の確保が課題となってくるでしょう。
こうした様々な課題が見える中で、この先改めて考えておきたいことは「在宅医療」です。病院ではなく、患者の自宅で治療する在宅医療は、通院が困難となる患者の増加や自宅で最期を迎えたいというニーズの多様化により、需要の高まりが予想されています。患者のご家族にも協力をいただきながら、医師、訪問看護師、薬剤師、ケアマネジャー、ホームヘルパー等と連携し治療やケアを行う在宅医療が普及していけば、労働力不足や医療費の抑制にも繋がるのではと期待されています。2025年になってから対策に追われることがないよう、今のうちから医療の提供体制や医院の在り方について考えておくと良いでしょう。
キーワードは「地域」と「予防」
今後、突如として高齢者数が減ったり労働人口が増えたりすることは考えにくく、2025年問題は避けられない「確実に起こる」とされる問題となっています。この問題に対して、押さえておきたいキーワードは「地域」と「予防」です。日本政府は2025年問題への対応策として「地域包括ケアシステム」の充実を目指しています。
地域包括ケアシステムとは、住まい・医療・介護・予防・生活支援が、一体となって提供されるシステムです。高齢者が何らかの理由によって重度の要介護状態となった場合であっても、病院や介護施設を頼るのではなく、住み慣れた地域で人生最後のときまで自分らしい暮らしを続けられるようにすることが、目的とされています。なるべく在宅での診療・介護ができるように、地域が連携しながら治療・介護ができる仕組みを整えることで、病院・介護施設の負担を軽減するという狙いもあります。
医療・介護従事者の多くが「地域包括ケアシステム」という言葉を聞いたことがあるかと思います。この言葉自体は新しいものではなく、2005年の介護保険法改正において初めて使われ国が推進しているものの、現時点では「実現している」とは言い難いのが実情です。そのため、間近に控えた2025年を迎えるまでにどのような取組ができるのかを改めて考えていく必要があるでしょう。
例えば東京都世田谷区では、行政主導の取組として地域包括ケアシステムの5つの要素である「医療」「介護」「予防」「住まい」「生活支援」について、それぞれ以下のような取組を行っています。
| 医療 |
|
|---|---|
| 介護 |
|
| 予防 |
|
| 住まい |
|
| 生活支援 |
|
この中にはキーワードとして挙げている「予防」も含まれており、喫茶店や大学等を活用した高齢者の居場所づくりや、福祉施設の送迎車の空き時間を利用した高齢者買物ツアーなどが具体的な取組として挙げられています。行政主導の取組の中に、「高齢者の居場所と出会いの創出」というアプローチがあることが地域包括ケアシステムの大きなポイントです。地域で協力しながら日常的に高齢者の状態を確認できる環境をつくることができれば病気の兆候を見つけやすくなり、重篤化する前に適切な治療を提供できるでしょう。こうした取組も、医療・介護の負担軽減につながる1つと言えるのではないでしょうか。
そのほか、注目されているのがAIやVR、介護ロボットなどICTの積極的な導入です。政府も推進している分野であり、AIによる検査結果の解析、オンライン診療・遠隔診療の提供、画像解析による見守り支援などが当たり前のものとなれば、医師・看護師・介護士の人手不足を解決できる可能性があります。また、ICTを導入することにより生産性の向上も図れるでしょう。本来の専門的な業務に専念できるための環境づくりを経営戦略として考えていくことが、未来の医療・介護を守ることに繋がるでしょう。
まとめ
2025年問題とは、超高齢社会によって医療や介護の需要と供給のバランスの崩壊が懸念される問題です。少子高齢化社会となった当時から叫ばれていた問題が、いよいよ2025年まで5年を切り、即急の対応が必要な時期となってきました。目の前に迫った2025年問題に対応するためには、官民一体となって取り組んでいく必要があります。
既に地域包括ケアシステムを実現するための取組は地域単位で始まっており、一部の市区町村ではウェブサイトで具体的な方針を定めています。限られた労働力で増え続ける高齢者をサポートしていくためには、地域で連携して医療や介護サービスを提供していく仕組みを整えることが今後重要になるでしょう。
厚生労働省による地域包括ケアシステムの強化に向けたセミナーが各地で開催されるなど、対策の準備は進められています。医療・介護従事者としてどのような対策・行動をとっていくべきか把握するためにも、政府の方針に注視しつつ、在宅医療への関わり方など、進むべき道を今のうちから検討しておくことをおすすめします。
メールマガジン登録
上記コラムのようなお役立ち情報を定期的に
メルマガで配信しています。
コラム(メルマガ)の
定期購読をご希望の方はこちら





